
|
||
|
|
||
|
|
Онлайн книга - Азбука здоровья. Все о позвоночнике и суставах от А до Я | Автор книги - Сергей Бубновский
Cтраница 49
• большеберцовую коллатеральную связку, которая, согласно Ф. Боннэлу (F. Bonnel), может выдерживать нагрузку до 115 килограммов на квадратный сантиметр и растягиваться на 12,5 % своей длины до наступления разрыва; • малоберцовую коллатеральную связку, способную выдерживать нагрузку в 276 килограммов на квадратный сантиметр и растягиваться на 19 % своей длины, то есть неожиданно более устойчивую к разрыву и более эластичную, чем большеберцовая связка; • задний капсульно-фиброзный комплекс, состоящий из целого ряда взаимосвязанных соединительно-тканных компонентов. Имеются и другие дополнительные фиброзно-сухожильные элементы разной прочности и важности. Кроме связок периферическую защиту коленного сустава обеспечивают околосуставные мышцы. Не буду усложнять текст, поэтому скажу только, что их всего 12! Таким образом, разрыв капсулы и синовиальной оболочки подколенной области снижает рессорную функцию коленного сустава. Само передвижение человека с подобной травмой сохраняется, но появляется стойкая хроническая болезненность при ходьбе, а со временем и хромота. В голову лезут различные тяжелые мысли об обращении к хирургу, и те подтверждают необходимость операции, хотя гарантий не дают. Статистика показывает, что хирургические действия при кисте Бейкера типа «зашить растяжение (!)» малоэффективны. Более того, спустя некоторое время после операции флюктуация (болезненный отек в подколенной области) возникает вновь вместе с болями при ходьбе… Лично я исходил из позиций «растяжения», которое оперировать бессмысленно. Поэтому я хочу объяснить некоторые особенности соединительной ткани, образующей капсулу сустава. «Что такое соединительная ткань?» – спросит кто-то. Она представляет собой плотные коллагеновые волокна, ориентированные, в связи с линейным расположением фибробластов, на длительные нагрузки, действующие в одном направлении (!) и поэтому очень устойчивые к силам натяжения. Поэтому эта соединительная ткань образует сухожилия, связки, фасции, апоневрозы, а значит – капсулы. То есть растяжение капсулы – это ослабление соединительной ткани, по своему строению состоящей из параллельно лежащих и плотно упакованных коллагеновых волокон (с небольшим количеством межклеточного вещества). Хирургическое «зашивание» кисты Бейкера представляет собой в любом случае нарушение продольно лежащих коллагеновых волокон. Появляется своего рода заплатка, со временем преобразующаяся в келоидный рубец. Их удаление почти всегда сопровождается рецидивом заболевания, делающим эту подколенную область еще более подверженной травме даже при более простых нагрузках. Что, собственно, и получается… Основные причины растяжения подколенной области, то есть образования кисты Бейкера, это: 1) ослабление (гипотрофия) мышечно-связочного аппарата коленного сустава (периферической защитной системы), в результате которого любое неосторожное движение, связанное с резким выпрямлением ноги в коленном суставе, может привести к травме; 2) резкая нагрузка на заднюю поверхность бедра, к которой мышцы и связки задней поверхности бедра не были готовы. Спортсмены говорят – плохо «разогреты». Так что делать? Как избавиться от боли в подколенной области, избежать хирургического вмешательства и надежно восстановить периферическую защиту коленного сустава? Мой ответ может помочь и при других растяжениях и даже при привычном вывихе плеча, например. Упражнения, конечно, другие. Но принцип один. Ответ кроется в разгадке строения капсулы сустава, сухожилия и связок. А именно – в их продольном, линейном строении! Волокна разошлись, растянулись! Шить? А смысл? Не проще ли укрепить, собрать воедино?! Я предлагаю «собрать» растянутые соединительно-тканные волокна капсулы силовыми упражнениями, действующими вдоль этих волокон. Но начиная с минимальных нагрузок, без которых от кисты не избавиться. Операция бессмысленна! Главное, помнить, что любой сустав имеет 4 поверхности – переднюю, заднюю и боковые. Значит, и упражнений должно быть не менее четырех (рис. 1, 2, 3, 4). Все упражнения выполняются по 20–50 повторений. Мне лично удалось справиться с кистой Бейкера безоперационным путем за 2 месяца! 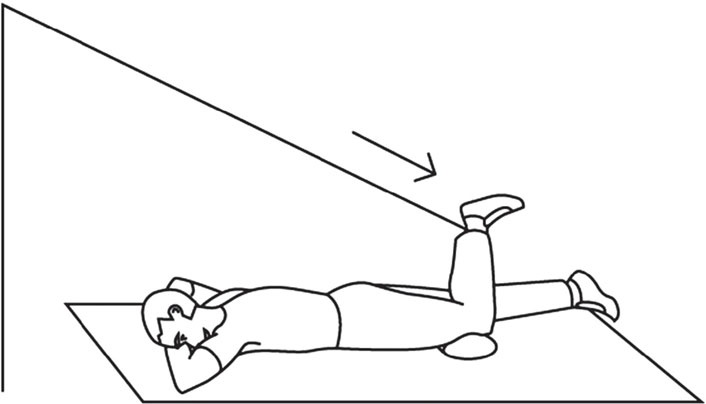
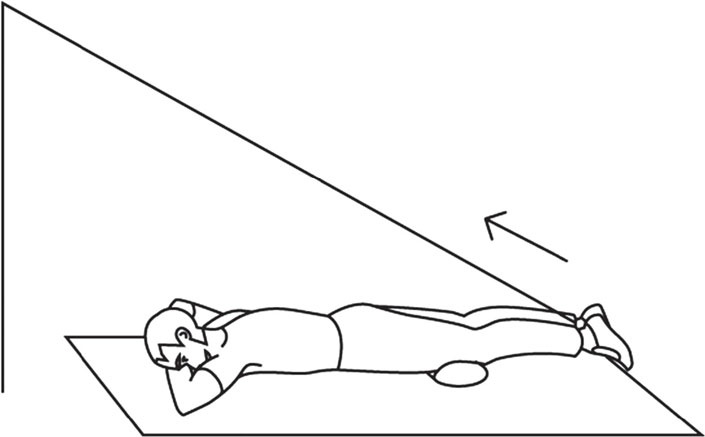
Рис. 1 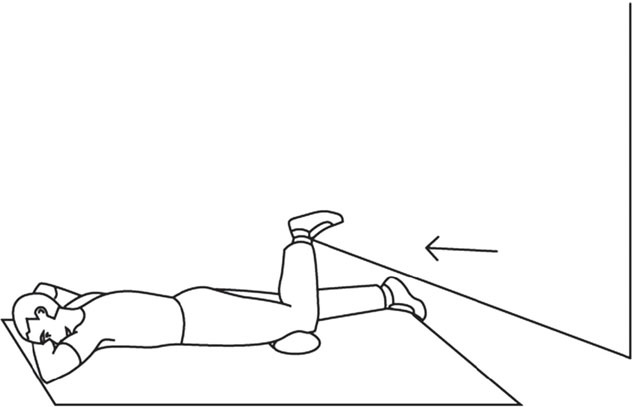
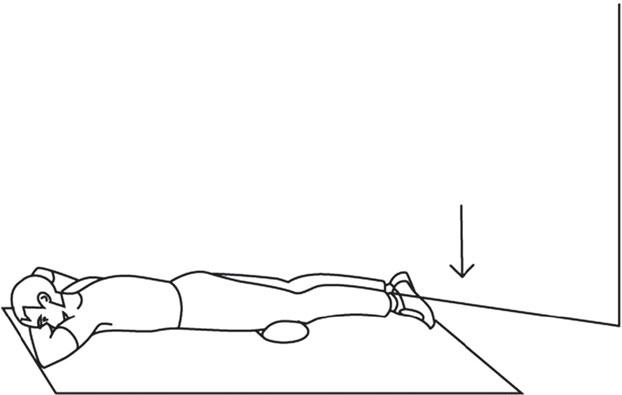
Рис. 2 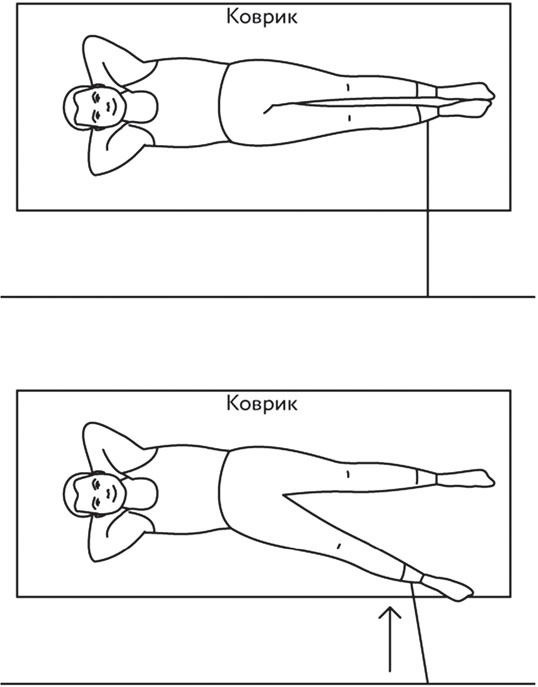
Рис. 3 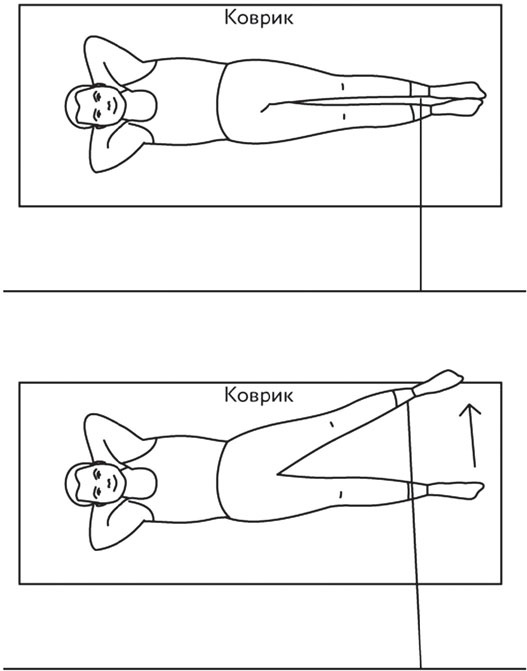
Рис. 4 Компрессионный перелом позвоночника
– возникновение деформаций позвоночного столба, сочетанное с посттравматическим сужением позвоночного канала разной локализации, вызывающим компрессию спинного мозга с неврологическим дефицитом (например, потерей чувствительности ниже зоны компрессии). Редким осложнением компрессионных переломов является развитие «спондилита» Кюммеля, который характеризуется асептическим некрозом губчатого вещества тела поврежденного позвонка и возникновением стойкого болевого синдрома (учебник «Травматология и ортопедия» под ред. профессоров В. М. Шаповалова, А. И. Грицанова, доцента А. П. Ерохова. – СПб., – 2004. – 423 с.). Общепринятый подход к лечению подобной травмы представляет собой наложение металлоконструкции на зону поражения, фиксируемую винтами (шурупами) к телам позвонков, сопровождаемое лекарственным обезболиванием. Варианты повреждения, естественно, различные, и результаты травмы тоже различные – от достаточно благополучных до параличей конечностей. Но хотелось бы обратить внимание на некоторые несуразности подобного отношения к этой травме. В подавляющем числе случаев данная травма выявляется рентгенологически, и все внимание направляется на деформацию позвонков, а не на вертебральные (околопозвоночные) мягкие ткани, к которым относится мышечная система, поверхностные, промежуточные и глубокие слои, в которых в свою очередь проходят кровеносные и лимфатические сосуды и нервные пути. Травма проявляется не только деформацией позвонков и, соответственно, межпозвонковых дисков, но и отеком паравертебральных тканей, которым в травматологической практике большого значения не придается. Но если исходить из анатомо-физиологической концепции, то ни позвонки (кости), ни межпозвонковые диски (хрящи) собственно боли не вызывают, если осколки не разрывают кровеносные сосуды (сопровождается кровотечением), так как не имеют болевых рецепторов.
|
 Вернуться к просмотру книги
Вернуться к просмотру книги
 Перейти к Оглавлению
Перейти к Оглавлению
 Перейти к Примечанию
Перейти к Примечанию
 © 2020 LoveRead.ec - электронная библиотека в которой можно
© 2020 LoveRead.ec - электронная библиотека в которой можно