
|
||
|
|
||
|
|
Онлайн книга - Секреты вечной молодости | Автор книги - Алексей Москалев
Cтраница 30
Таблица. Полифенолы, подавляющие развитие системной красной волчанки на модели мыши 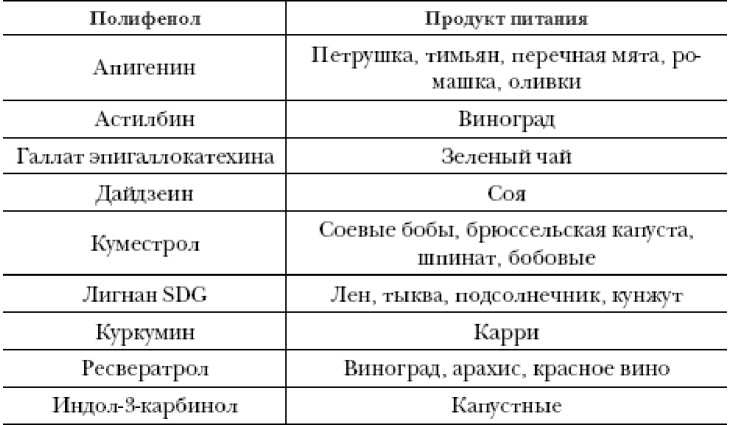
Клетки эпителия кишечника вместе с факторами, выделяемыми ими, создают барьер, который отделяет организм хозяина от окружающей среды. В патологических состояниях проницаемость стенки кишечника может быть нарушена, что позволяет пропускать токсины, антигены и бактерии в ткани, а затем в кровоток, создавая «протекающий» кишечник. У лиц с генетической предрасположенностью к этому явлению негативные факторы окружающей среды могут проникнуть в организм и вызвать развитие аутоиммунного заболевания. Полезная микробиота кишечника способствует поддержанию кишечного эпителиального барьера. В дополнение к этому последние исследования показывают необходимость процесса аутофагии для уничтожения патогенной микрофлоры на границе этого барьера. Аутофагию способны стимулировать полифенолы (они содержатся в ягодах, орехах, шоколаде, фруктах и овощах), полиамины (они есть в грибах, выдержанном сыре, грейпфруте) или периодическое голодание. А вот алкоголь, наоборот, нарушает целостность кишечного барьера. Синдром раздраженного кишечника — функциональное расстройство, которое характеризуется дискомфортом и хронической болью в животе, его вздутием и нарушениями в работе кишечника. Противовоспалительное действие при этом заболевании доказано при многомесячном строгом соблюдении средиземноморской, FODMAP или SCD- диеты. SCD-диета была разработана американским врачом Сидни В. Хаасом для лечения больных целиакией (глютеновой непереносимостью) (см. таблицу). Таблица. Принципы специфической углеводной диеты (SCD) 
FODMAP — это аббревиатура от выражения fermentable oligo-, di-, and monosaccharides and polyols (вызывающие брожение олиго-, ди- и моносахариды и полиолы), из которого следует суть диеты: исключение факторов брожения из пищи (см. таблицу). Поскольку многие исключаемые продукты являются полезными с других точек зрения, имеет смысл придерживаться диеты лишь до исчезновения неблагоприятных симптомов. Стоит отметить противоречия в перечне разрешенных и запрещенных продуктов для FODMAP- и SCD-диет. Таблица. Особенности FODMAP-диеты 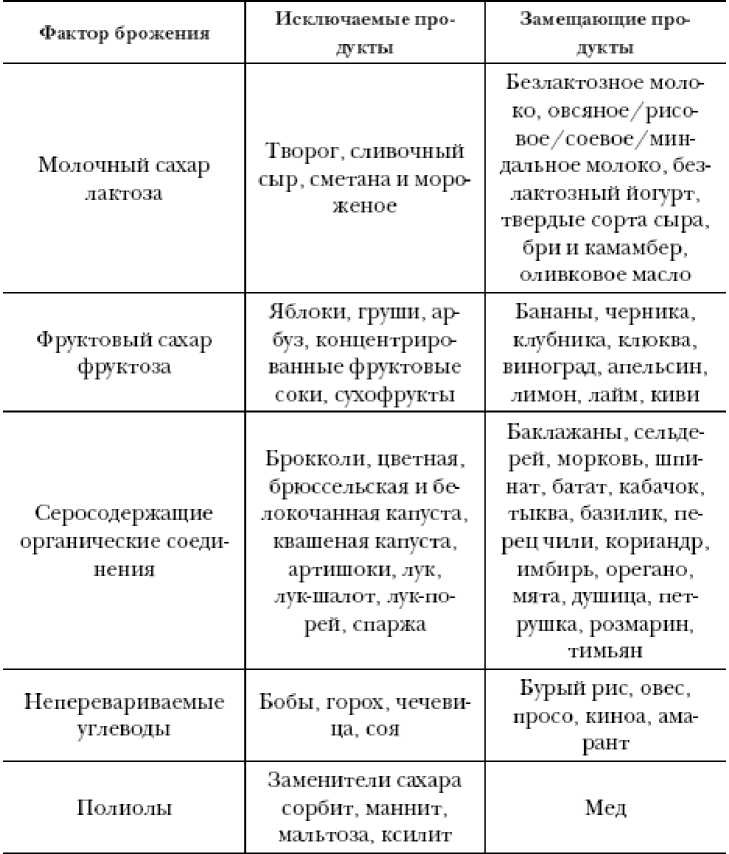
Воспалительные заболевания кишечника, такие как болезнь Крона и язвенный колит, представляют собой желудочно — кишечные расстройства, которые возникают у человека с генетической предрасположенностью под влиянием факторов окружающей среды и диеты, приводящих к нарушению регуляции Т — клеток и аутоиммунитету, дисбактериозу кишечника. Классическое лечение этих тяжелых расстройств направлено на подавление иммунных реакций для предупреждения развития дальнейших аутоиммунных процессов. В то же время нельзя сбрасывать со счетов профилактические меры. Западная диета, характеризующаяся высокой калорийностью, богатая рафинированными углеводами, ненасыщенными Омега-6 жирными кислотами, насыщенными жирами, отличающаяся низким содержанием клетчатки и витаминов, связана с повышенным риском развития воспалительных заболеваний кишечника. При этом полувегетарианская диета (допускающая молоко, яйца и рыбу не чаще одного раза в неделю, а мясо один раз в две недели), специфическая углеводная диета (отказ от всех зерновых, большинства молочных продуктов и подсластителей, за исключением меда) или противовоспалительная диета (с исключением лактозы, рафинированных быстрых или глубоко переработанных медленных углеводов, трансжиров и повышенная доля в диете пребиотиков/пробиотиков, а также перетирание, тщательное измельчение или мягкое приготовление пищи) ускоряют лечебный процесс. Поскольку в аутоиммунных заболеваниях кишечника определенную роль отводят белку злаков глютену и простым сахарам, а также другим аллергенам или источникам роста для патогенной микрофлоры на первой, так называемой элиминационной фазе, диета, направленная против аутоиммунных расстройств, фокусируется на исключении зерновых, бобовых, пасленовых, молочных продуктов, яиц, кофе, алкоголя, орехов и семечек, рафинированных или переработанных углеводов, масел, пищевых добавок, нестероидных противовоспалительных препаратов, которые могут вызывать воспаление кишечника, дисбактериоз или симптоматическую непереносимость пищи. При этом подчеркивается необходимость приготовления и употребления свежих питательных блюд и ферментированных продуктов, а также важность гигиены сна, управления стрессом и физической активности. Вслед за фазой элиминации идет фаза поддержания, продолжительность которой может варьироваться, пока человек не достигнет заметного улучшения симптомов и общего состояния. Поэтапное введение исключенных групп продуктов питания начинается постепенно, чтобы пациенты выявили продукты или группы продуктов, которые могут способствовать появлению симптомов заболевания при либерализации их рациона. Многолетние исследования показывают, что такой подход позволяет добиться существенного улучшения состояния. Становится все более очевидным, что в развитии многофакторных заболеваний, в частности ревматоидного артрита и болезни Крона, определяющую роль играют сложные взаимосвязи генетической предрасположенности, микрофлоры и стиля питания. Еще одно исследование подтверждает эту точку зрения. В молоке и мясе нередко присутствуют бактерии Mycobacterium атштподвидаparatuberculosis, которые у людей с определенными наследственными особенностями (полиморфизмами) повышают риск развития ревматоидного артрита и болезни Крона. Аутоиммунная болезнь щитовидной железы, возникающая у женщин в 3,5 раза чаще, чем у мужчин, приводит к недостаточному образованию или, наоборот, избыточному высвобождению при разрушении ткани гормонов щитовидной железы. Несмотря на то что болезнь имеет генетические риски, ее развитие можно предотвратить, нормализовав потребление йода с пищей (например, в виде йодированной соли) и полностью отказавшись от курения. При этом 11–20 единиц алкоголя в неделю (за единицу принимают 10 г алкоголя) снижают риск этого заболевания. Улучшение настроения, памяти и профилактика депрессии
Депрессия и тревожные расстройства относятся к числу ведущих причин нетрудоспособности. Кроме того, психологический стресс (тревожность и депрессия) способствует повышению риска развития рака различной локализации. При этих состояниях в основном назначаются фармакотерапия и психотерапия, однако они позволяют добиваться ремиссии менее чем в половине случаев, поэтому для увеличения эффективности лечения необходимо комбинировать разные подходы. Депрессия, по-видимому, имеет общие патофизиологические механизмы с метаболическим синдромом, ожирением и сердечно — сосудистыми заболеваниями, такими как изменение микрофлоры кишечника, воспалительные процессы и клеточный окислительный стресс. В настоящее время достигнут прогресс в изучении взаимодействий между питательными веществами, микрофлорой, нервной, иммунной и эндокринной системой кишечника и мозгом. Из кишечника в мозг постоянно поступают сигналы, свидетельствующие о голоде, насыщении и воспалительных процессах. В обмене информацией между кишечником и мозгом принимают участие нейроны, выделяемые кишечником гормоны, образуемые иммунными клетками кишечника цитокины, а микроорганизмами — вещества, некоторые из которых являются нейротрансмиттерами в нервной системе, и, наконец, клетки кишечных и мозговых барьеров. Разлад в этом сложном взаимодействии приводит к ряду заболеваний воспалительного, аутоиммунного, нейродегенеративного и метаболического характера, расстройствам настроения, поведения, когнитивных функций, а также к стрессу и боли. Например, к депрессии может привести синдром раздраженного кишечника.
|
 Вернуться к просмотру книги
Вернуться к просмотру книги
 Перейти к Оглавлению
Перейти к Оглавлению
 Перейти к Примечанию
Перейти к Примечанию
 © 2020 LoveRead.ec - электронная библиотека в которой можно
© 2020 LoveRead.ec - электронная библиотека в которой можно