
|
||
|
|
||
|
|
Онлайн книга - Остеопороз. Руководство для практических врачей | Автор книги - Антон Наумов , Аркадий Верткин
Cтраница 28
Рекомендуется прием препаратов кальция и витамина D во время применения препарата пролиа. Гипокальциемия может быть скорректирована приемом препаратов кальция и витамина D в адекватных дозах перед началом терапии деносумабом. Рекомендуется контроль концентрации кальция у пациентов, предрасположенных к гипокальциемии (см. «Побочные действия»). У пациентов, получающих препарат пролиа, могут развиться инфекции кожи и ее придатков (преимущественно воспаление подкожной клетчатки), в отдельных случаях требующие госпитализации. О таких реакциях чаще сообщалось для группы деносумаба (0,4 %), чем группы плацебо (0,1 %) (см. «Побочные действия»). При этом общая частота возникновения кожных инфекций сравнима в группах деносумаба и плацебо. Пациентов следует проинструктировать о необходимости незамедлительно обратиться за врачебной помощью в случае развития симптомов и признаков воспаления подкожной клетчатки. У пациентов с распространенным раком, получавших 120 мг деносумаба каждые 4 недели, сообщалось о развитии случаев остеонекроза челюсти. Имеются отдельные сообщения о развитии остеонекроза челюсти при дозе 60 мг каждые 6 мес. (см. «Побочные действия»). Лица с аллергией на латекс не должны касаться резинового колпачка иглы (производное латекса). Влияние на способность к вождению автотранспорта и обращению с техникой. Исследований влияния на способность к вождению автотранспортных средств и управлению механизмами не проводилось. Деносумаб и кардиоваскулярный риск RANKL и ОПГ могут также играть роль в регуляции процессов кальцификации сосудов. У мышей с выключенным геном (knocked-out) ОПГ развивается обширный сосудистый кальциноз. ОПГ синтезируется местно в эндотелиальных клетках и может способствовать их выживаемости, снижая минерализацию атерогенных отложений. Различные клинические исследования показали, что уровень циркулирующего ОПГ выше у пациентов с сердечно-сосудистыми заболеваниями, особенно при терминальной стадии почечной недостаточности, его уровень повышается в ответ на воспаление. В одном из исследований на людях, наоборот, была выявлена обратная связь между уровнем ОПГ и эхогенностью каротидных бляшек, т. е. у лиц с более выраженным фиброзом и кальцинозом наблюдалось снижение сывороточной концентрации ОПГ. Ингибирование RANKL снижает интенсивность сосудистой кальцификации у трансгенных мышей (knocked-in), имеющих человеческий ген RANKL, при наличии глюкокортикоид-индуцированного остеопороза. Таким образом, помимо ожидаемого протективного влияния на костную ткань, деносумаб может снижать риск атеросклероза. Клинические исследования по эффективности лечения остеопороза и остеопении не выявили различий в количестве кардиоваскулярных событий у пациентов, принимавших деносумаб. Тем не менее это не являлось конечной точкой при оформлении исследования, а отмеченный кардиоваскулярный риск был невысоким (у 6,8 % пациентов в группе плацебо исследования FREEDOM наблюдались сердечно-сосудистые осложнения, инсульты, ИБС и заболевания периферических сосудов). Было бы интересно оценить подгруппы высокого риска с учетом сердечно-сосудистых осложнений в качестве конечной точки исследований по остеопении и остеопорозу, при их проведении у пациентов с повышенным риском атероматоза и глюкокортикоид-индуцированного остеопороза. Выбор лекарств, полипрагмазия и актуальные сведения: «простота и сложность» фармакологической коррекции риска переломов вследствие остеопороза
Планирование фармакотерапии для снижения риска переломов вследствие остеопороза носит ряд очевидных вопросов, требующих отдельного обсуждения: 1. Портрет типичного пациента, нуждающегося в снижение риска переломов, – это формирование представления о рисках полипрагмазии и комплаентности с пациентом. 2. Основные патогенетические мишени для фармакологических интервенций – выбор оптимальных режимов терапии. 3. Риски кардиоваскулярных событий – факты увеличения кардиоваскулярного риска при приеме кальция. 4. Предупреждение падений. 5. Базовые и дополнительные преимущества рекомендованной дозы витамина D3 (800 МЕ в сутки). 6. Соблюдение строгих показаний к назначению препаратов 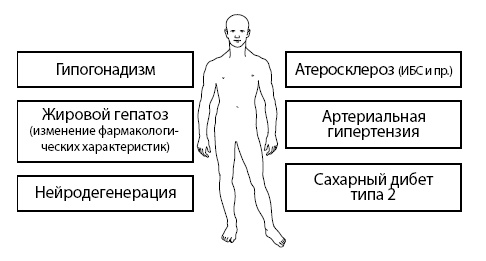
Рисунок 11. Современные компоненты полиморбидности В первую очередь определим наиболее типичный «медицинский» портрет больного, потенциально требующего фармакологической коррекции риска переломов вследствие остеопороза. Исходя из опубликованных эпидемиологических исследований [1] набор компонентов современных коморбидных состояний представлен болезнями сердечно-сосудистой системы (артериальная гипертензия и атеросклероз), сахарным диабетом типа 2, костно-суставной дегенеративной патологией и нейродегенеративными заболеваниями. Соответственно лекарственный портфель данного пациента УЖЕ содержит от 3 до 5 лекарственных препаратов. Понятно, что снижение риска сердечно-сосудистой летальности у пациентов, с точки зрения остеопороза, заключается в снижении потери МПК (непосредственной причины хрупкости кости) и снижение риска падений. Традиционно, в соответствии с клиническими рекомендациями, фармакологическая коррекция риска переломов вследствие остеопороза включает следующие группы лекарственных средств: ✓ АНТИРЕЗОРБТИВНЫЕ ПРЕПАРАТЫ (бисфосфонаты, стронция ранелат, деносумаб, ЗГТ). ✓ ПРЕПАРАТЫ КАЛЬЦИЯ И ВИТАМИНА D3 (чаще комбинированные препараты). 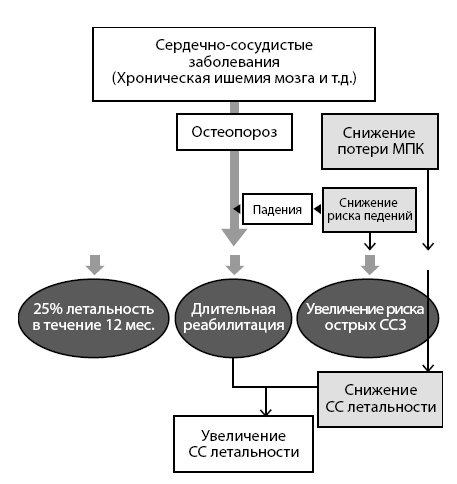
Рисунок 12. Взаимосвязь снижения кардиоваскулярного риска с снижением риска ОП-переломов Накопление практической информации об эффективности и безопасности фармакологических агентов, использующихся для профилактики и лечения остеопороза, выявило целый ряд проблем рутинного использования указанных схем терапии (см. табл. 16). Таблица 16 Схемы терапии по видам проблем при фармакологической коррекции 
Отдельного обсуждения требуют публикации 2010–2013 гг., отражающие увеличение кардиоваскулярного риска при приеме кальция. Кардиоваскулярный риск и терапия кальцием
Последний год на европейских площадках обсуждается вопрос возрастания риска СС-катастроф и связанной с ними смерти пациентов, принимающих препараты кальция. В то время как непосредственный прием кальция до 800 мг/день не оказывает вредного действия на сердечно-сосудистую систему, кардиоваскулярная безопасность кальцийсодержащих добавок остается под вопросом. |
 Вернуться к просмотру книги
Вернуться к просмотру книги
 Перейти к Оглавлению
Перейти к Оглавлению
 © 2020 LoveRead.ec - электронная библиотека в которой можно
© 2020 LoveRead.ec - электронная библиотека в которой можно